Qu'est-ce que le psoriasis ?
Le psoriasis est une maladie de la peau inflammatoire mais non contagieuse. L'apparence typique du psoriasis est celle de lésions cutanées squameuses et rougeâtres, qui peuvent parfois démanger. Les patients qui souffrent chroniquement de psoriasis ont parfois des problèmes de peau inexistants, légers ou plus graves. Bien que le psoriasis puisse être traité efficacement, la maladie est incurable et peut être très difficile à vivre, surtout si les lésions cutanées apparaissent sur des parties visibles du corps. On estime qu'environ 2 % de la population allemande souffre de psoriasis.
Qu'est-ce qui provoque le psoriasis ?
Dans le cas du psoriasis, le problème réside dans les cellules qui forment les cornes (kératinocytes). Normalement, les kératinocytes traversent la couche supérieure de la peau (épiderme) en quatre semaines environ. Dans le cas du psoriasis, les kératinocytes se divisent environ 10 fois plus vite et n'ont besoin que de quatre jours pour atteindre la surface de la peau. Comme les cellules mortes ne peuvent pas être éliminées assez rapidement, la zone de peau affectée devient épaisse et commence à s'écailler.
Qu'est-ce qui favorise l'apparition du psoriasis ?
Le psoriasis est principalement causé par des facteurs génétiques et constitue donc le plus grand facteur de risque. Si l'un des parents souffre déjà de psoriasis, la probabilité que l'enfant en soit également atteint est d'environ 15%. Cette probabilité augmente à 40% si les deux parents souffrent de psoriasis. Il n'existe pas encore de mesures préventives pour éviter le développement du psoriasis.
Quelles sont les différences dans le tableau clinique ?
Les médecins font généralement la distinction entre différents types de psoriasis. Dans 80% des cas, le psoriasis vulgaire (ou psoriasis en plaques) est la forme la plus courante. Le psoriasis vulgaire peut parfois aussi provoquer un psoriasis des ongles. Dans ce cas, les ongles subissent une modification qui se manifeste par exemple par un épaississement de l'ongle, de petites bosses dans l'ongle ou une coloration jaune-brun (appelée ongle huileux). Dans les cas particulièrement graves, l'ongle peut même se détacher.
Outre ces deux formes de psoriasis, il existe également le psoriasis inversé (ou psoriasis intertrigineux), qui apparaît principalement dans les plis de la peau, par exemple sous les aisselles, dans les plis de l'aine ou des fesses, dans la zone génitale ou, chez les patients de sexe féminin, sous ou entre les seins. Ce type de psoriasis n'est généralement pas squameux, car la peau des parties du corps concernées est plutôt humide.
Le psoriasis pustuleux fait partie d'une autre forme de psoriasis, dans lequel la peau forme des vésicules remplies de pus et apparaît soit en même temps qu'un psoriasis vulgaire, soit seul. Le psoriasis guttata, une autre forme de psoriasis, est plutôt rare et se caractérise par une éruption cutanée étendue avec des papules en forme de points. Ce type de psoriasis touche surtout les enfants et les adolescents et apparaît souvent une à deux semaines après une infection au streptocoque. Après la guérison de cette infection, le psoriasis guttata peut lui aussi disparaître complètement ou réapparaître ou se transformer en psoriasis vulgaire.
Quels sont les symptômes du psoriasis ?
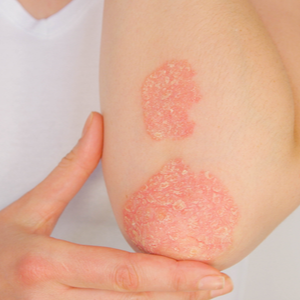
La forme la plus courante de psoriasis, le psoriasis vulgaire, se manifeste par les symptômes suivants de la maladie :
- des rougeurs de la peau, généralement bilatérales, qui s'accompagnent généralement d'une élévation de la peau brillante et argentée, très squameuse, appelée plaque, car elle se distingue fortement du reste de la peau,
- les endroits typiques du corps sont les coudes, les genoux, la tête et le dos. Mais des plaques peuvent également apparaître derrière les oreilles, sur les mains ainsi que sur les pieds ou le nombril, et peuvent atteindre entre un et plus de dix centimètres de diamètre,
- un psoriasis très prononcé peut également s'accompagner de fortes démangeaisons,
- Le psoriasis sur les mains et les pieds peut s'accompagner d'une peau très sèche qui menace de se fissurer.
Comment évolue le psoriasis ?
Dans la plupart des cas, le psoriasis évolue par poussées, c'est-à-dire qu'il y a des moments où les patients se plaignent d'une gêne particulièrement importante et des moments où le psoriasis est à peine perceptible. D'autres patients souffrent d'un psoriasis permanent et sévère. Les médecins ont récemment découvert que le psoriasis peut être stimulé par certains stimuli. Cela inclut les coups de soleil, les douches trop chaudes, certains produits chimiques et médicaments, par exemple contre la malaria, ainsi que les petites blessures à la surface de la peau. Le stress psychologique, les infections et la consommation de nicotine et d'alcool peuvent également favoriser les poussées de psoriasis.
Quelles sont les conséquences d'un psoriasis sur la santé ?
Le psoriasis est généralement associé à une réaction auto-immune qui affecte non seulement l'apparence de la peau, mais aussi d'autres parties du corps. Environ 25% des patients atteints de psoriasis se plaignent également d'une inflammation des articulations (arthrite psoriasique). Pour éviter les dommages aux articulations, il faut les traiter rapidement.
En plus d'un éventuel stress psychologique, les patients atteints de psoriasis ont également tendance à avoir un risque cardiovasculaire plus élevé. Le psoriasis est donc souvent associé au diabète, à l'hypertension, à un taux de cholestérol élevé et/ou à une forte surcharge pondérale. En outre, les maladies inflammatoires chroniques de l'intestin comme la maladie de Crohn sont en moyenne plus fréquentes en association avec le psoriasis.
Comment le psoriasis est-il traité ?
Le psoriasis peut être traité par exemple par un soin intensif de la peau. Pour cela, les zones de peau touchées sont enduites de pommades et/ou de crèmes grasses pour éviter le dessèchement et protéger la peau des blessures et, le cas échéant, atténuer les démangeaisons. En cas de psoriasis modéré à sévère, on peut également avoir recours à la photothérapie. Les plaques sont exposées à la lumière UV afin d'inhiber l'inflammation de la peau et de ralentir la division cellulaire. Les patients peuvent également recevoir des médicaments ou des injections. Ceux-ci sont censés inhiber les réactions de défense du système immunitaire.
