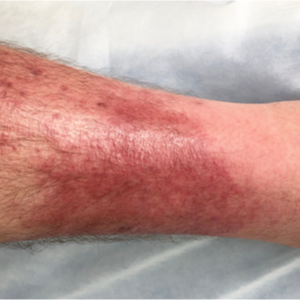
Co to jest zapalenie tkanki łącznej
Cellulitis to ostra infekcja skóry wywołana przez bakterie gronkowca lub paciorkowca, zwykle atakująca kończyny dolne. Cellulitis atakuje głównie naskórek i skórę właściwą. Choroba skóry zwykle powoduje ból, jest zauważalna poprzez uczucie ciepła lub szybko rozprzestrzeniający się rumień (zaczerwienienie skóry) i/lub obrzęk (zasinienie). Jeśli infekcja jest ciężka, może również wystąpić gorączka i powiększenie regionalnych węzłów chłonnych. Cellulitis jest zwykle leczony antybiotykami.
Jakie są różne stadia zapalenia tkanki łącznej?
Lekarze zazwyczaj rozróżniają różyczkę i ropowicę. Erysipelas, tak zwana różyczka, jest szczególną formą zapalenia tkanki łącznej. Erysipelas rozprzestrzenia się powierzchownie na skórze, ale także przenika do niższych warstw skóry i prowadzi tam do stanu zapalnego, który może mieć konsekwencje zagrażające życiu. Erysipelas jest wywoływany przez paciorkowce.
Ropowica to rozprzestrzeniające się zapalenie tkanki podskórnej wywołane przez gronkowce. Może rozciągać się od skóry mięśni do tkanki ścięgien i tworzyć rozległe martwice. Oprócz róży i ropowicy, w niektórych przypadkach zapalenie tkanki łącznej może również stać się ropne (wypełnione ropą), ale tego ropnia nie można opróżnić. Jest to szczególnie ciężki przebieg infekcji.
Co powoduje zapalenie tkanki łącznej?
Czynnikami wywołującymi zapalenie tkanki łącznej są tak zwane Streptococcus pyogenes (paciorkowce grupy A) lub Staphylococcus aureus, które zwykle dostają się do organizmu przez upośledzoną barierę skórną i prowadzą do szybko rozprzestrzeniającej się infekcji skóry. Zewnętrznie zapalenie tkanki łącznej objawia się otwartą raną lub ropniem skóry. W rzadszych przypadkach ukąszenia zwierząt lub urazy nurkowe mogą również powodować zapalenie tkanki łącznej. W szczególności uszkodzenia skóry, takie jak mniejsze lub większe urazy skóry lub infekcje grzybicze, zwiększają ryzyko wystąpienia zapalenia tkanki łącznej. Ale obrzęk limfatyczny może również zwiększać ryzyko rozwoju zapalenia tkanki łącznej, ponieważ lekarze odkryli, że limfa sprzyja rozwojowi bakterii. Ponadto istnieją następujące czynniki ryzyka, które mogą przyczynić się do rozwoju zapalenia tkanki łącznej:
- zaburzony lub osłabiony układ odpornościowy: Lekarze odkryli, że szczególnie osoby starsze, diabetycy, pacjenci z AIDS lub osoby z opryszczką mają tendencję do rozwoju cellulitis,
- Choroby wpływające na krążenie krwi w kończynach dolnych, takie jak obrzęk limfatyczny.
Jakie są objawy zapalenia tkanki łącznej?
Cellulitis najczęściej występuje po jednej stronie nogi. Ciepłe, czerwone i bolesne obszary skóry mogą być pierwszymi objawami zapalenia tkanki łącznej. Ropne wydzieliny nie są typowe dla cellulitis. Może jednak pojawić się jedna lub więcej krost, czyraków lub ropni. Jeśli utworzyły się pęcherze z przezroczystym płynem, może to wskazywać na szczególnie ciężki przebieg choroby. Oprócz tych zewnętrznych objawów na skórze, mogą również wystąpić następujące inne objawy:
- Gorączka, a nawet dreszcze,
- Kołatanie serca (tachykardia),
- Ból głowy,
- niskie ciśnienie krwi (niedociśnienie),
- majaczenie w przypadku ciężkiego zakażenia
Jeśli objawy szybko się nasilają i dochodzi do odwarstwienia skóry z powodu pęcherzy, może to wskazywać na infekcję zagrażającą życiu.
Jak diagnozuje się zapalenie tkanki łącznej?
W przypadku podejrzenia zapalenia tkanki łącznej zawsze należy skonsultować się z lekarzem, aby rozpocząć leczenie. Zapalenie tkanki łącznej jest zwykle diagnozowane na podstawie badania fizykalnego dotkniętych obszarów skóry. Zwłaszcza u pacjentów z obniżoną odpornością, którzy wykazują objawy ciężkiej infekcji, można również pobrać posiew krwi w celu zidentyfikowania zarazków wywołujących chorobę.
Jak leczy się zapalenie tkanki łącznej?
W przypadku zapalenia tkanki łącznej bez ropy lub w przypadku szczególnie ciężkiego przebiegu infekcji, zwykle stosuje się antybiotyki, które przyjmuje się doustnie. Ważne jest, aby obserwować przebieg choroby przez pierwsze 48 godzin. Jeśli objawy nie ustąpią w tym okresie, konieczna może być hospitalizacja lub leczenie pozajelitowe w celu zmniejszenia ryzyka sepsy.
Podawanie jest zwykle kontynuowane do momentu klinicznego ustąpienia zapalenia tkanki łącznej. U większości pacjentów trwa to krócej niż tydzień. Leczenie antybiotykami może być wspomagane przez unieruchomienie lub uniesienie odpowiedniej części ciała. Chłodzące mokre bandaże mogą nie tylko złagodzić ból, ale także zmniejszyć obrzęk.
Jakie są szanse na wyleczenie cellulitis?
Cellulitis zazwyczaj szybko się goi po zastosowaniu antybiotykoterapii. Czasami jednak mogą tworzyć się miejscowe ropnie, które ponownie należy leczyć za pomocą nacięcia i drenażu. Ponieważ w niektórych przypadkach może wystąpić nawracające zapalenie skóry, należy podjąć następujące środki zapobiegawcze:
- w przypadku zaburzeń krążenia nóg, zadbaj o poprawę krążenia krwi,
- zoptymalizuj poziom cukru we krwi u pacjentów z cukrzycą,
- zapewnij odpowiednią higienę i unikaj pierzchnięcia stóp.
