Wat is mycosis fungoides?
Mycosis fungoides is een ziekte die uitgaat van de T-lymfocyten. . Het is een van de laag-kwaadaardige non-Hodgkin-lymfomen. De T-lymfocyten zijn de cellen van het immuunsysteem die normaal gesproken ziekteverwekkers aanvallen. Bij mycosis fungoides degenereren ze echter en vallen ze de huid aan. Daarom wordt deze ziekte ook wel schimmelmossen genoemd. De oorzaken van deze ziekte zijn nog onbekend.
Hoe vaak komt mycosis fungoides voor?
Mycosis fungoides is een van de zeldzame tumorziekten, maar het is een van de meest voorkomende lymfeklierziekten ( ongeveer 2 %). Meestal treedt mycosis fungoides op in de tweede helft van het leven, en vrouwen hebben ongeveer twee keer zoveel kans om het te ontwikkelen als mannen.
Welke risicofactoren spelen een rol bij het ontstaan van mycosis fungoides?
Tot nu toe zijn de oorzaken van de ziekte nog grotendeels onbekend. Bij de meeste andere non-Hodgkin lymfomen zijn verbanden met immuunstoornissen, virale infecties en bepaalde geneesmiddelen, genetische factoren en ioniserende straling waargenomen, maar tot nu toe niet in het geval van mycosis fungoides.
Wat zijn de symptomen van mycosis fungoides?
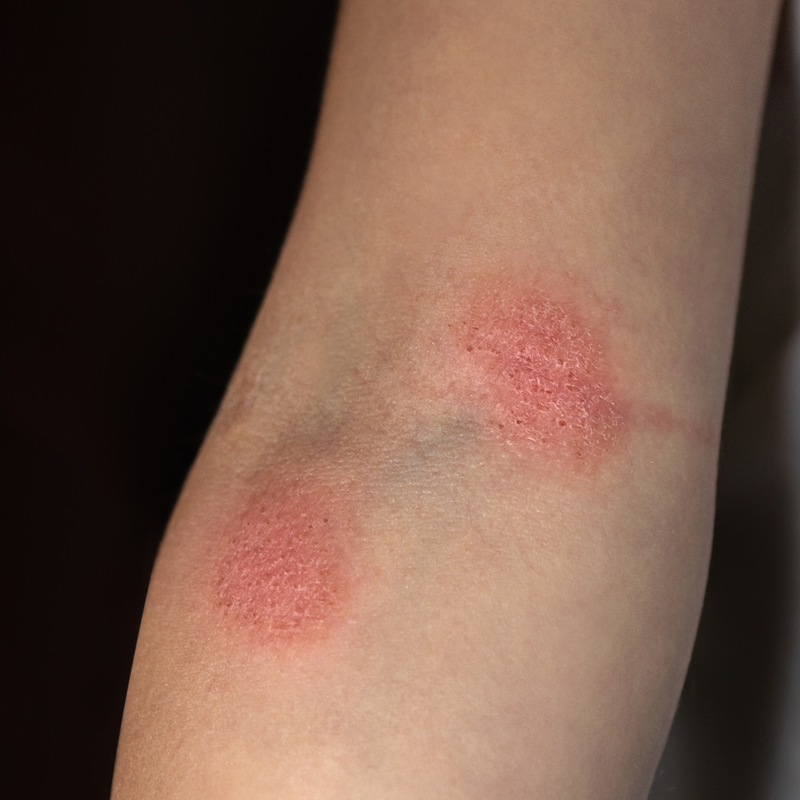
Vaak is het verloop van de ziekte geleidelijk en gaat het gepaard met onkarakteristieke huidveranderingen gedurende meerdere jaren . De ziekte wordt vaak verward met eczeem en psoriasis. In veel gevallen klagen de getroffenen over ernstige jeuk op de aangetaste plekken. Vooral de binnenkant van de bovenarmen en de binnenkant van de dijen zijn geliefde gebieden voor huidveranderingen. Daar ontstaan droge, rode, schilferige of licht korstige plekken. In de meeste gevallen verdiepen de huidveranderingen zich pas na enkele jaren en tasten ze andere huidlagen aan. Het gevolg hiervan zijn verhoogde haarden, de zogenaamde knobbels en plaques, die zich over de hele huid verspreiden. In het verdere verloop van de ziekte vormen zich grote schimmelvormige knobbels. Als mycosis fungoides niet behandeld wordt, kan de ziekte zich via het lymfestelsel en de bloedbaan verspreiden naar de inwendige organen.
Hoe wordt de diagnose mycosis fungoides gesteld?
Een arts stelt een voorlopige diagnose op basis van de medische voorgeschiedenis van de patiënt en de veranderingen in de huid. Vervolgens wordt een biopt genomen van het aangetaste huidarsenaal en onderzocht met behulp van een microscoop . In de regel is een definitieve diagnose pas mogelijk als de tumor al dieper in de huid is doorgedrongen en een toename van lymfocyten in het bloed kan worden aangetoond.
Daarnaast worden echografie, röntgen, CT en MRI gebruikt als onderzoeksprocedures . Dit om een aantasting van de inwendige organen uit te sluiten . Mycosis fungoides wordt op basis van de onderzoeksresultaten ingedeeld in verschillende stadia . Deze stadia zijn belangrijk voor de behandeling en . Deze zijn essentieel voor de behandeling en ook voor de prognose:
- Stadium I: Het zogenaamde eczeemstadium. De kanker is te zien aan de hand van de rode en schilferige plekken . De lymfeklieren zijn in dit stadium niet vergroot.
- Stadium II: Ook wel het plaque stadium genoemd. Knopen en huidaandoeningen kunnen al aanwezig zijn. Lymfeklierzwelling zonder kankercellen.
- Stadium III: In dit stadium is bijna de hele huid aangetast. In de vergrote lymfeklieren kunnen geen kankercellen worden aangetoond.
- Stadium IV: Niet alleen de huid, maar ook de lymfeklieren en/of de inwendige organen zijn aangetast.
Hoe wordt mycosis fungoides behandeld?
In eerste instantie hangt de keuze van de behandeling af van het stadium van de ziekte toen de diagnose werd gesteld. In elk geval moet, voordat met de therapie wordt begonnen, zeker worden gesteld dat de getroffene niet meer ongemak hoeft te ondervinden dan het ongemak dat de ziekte zelf veroorzaakt. Bestralingstherapie, chemotherapie en lichtbehandeling (PUVA) worden beschouwd als zeer effectieve therapeutische benaderingen.
Bestraling
Zoals alle non-Hodgkin lymfomen is ook mycosis fungoides gevoelig voor bestraling. Lokale bestraling met elektronenbundels en röntgenstraling kan voldoende zijn om de tumor te vernietigen bij beperkte tumorische huidveranderingen . Bestraling van de hele huid is echter ook mogelijk bij uitgebreide huidbetrokkenheid zonder verdere betrokkenheid van organen of lymfeklieren.
Chemotherapie
In het gevorderde stadium van de ziekte wordt chemotherapie toegepast als organen en lymfeklieren al zijn aangetast. Deze vorm van therapie is erop gericht de kankercellen in het hele lichaam te doden. Medicijnen als cytostatica werken vrij goed tegen snel groeiende cellen. De behandeling vindt plaats in verschillende cycli, die meestal maanden duren. Omdat de gebruikte cytostatica ook het normale weefsel aantasten, zijn er in de meeste gevallen ernstige bijwerkingen zoals misselijkheid, braken, haaruitval, diarree, vatbaarheid voor infecties en een verhoogde neiging tot bloeden.
Lichttherapie (PUVA)
In stadium I van de ziekte kan PUVA worden gebruikt in combinatie met zalven die cortisone bevatten. Normaal gesproken wordt lichttherapie gebruikt om psoriasis te behandelen. Ofwel wordt het geneesmiddel psoralen toegediend als tabletten of op de huid aangebracht . Dit hoopt zich op in de kankercellen, die dan met UV-A lichtbestraling worden vernietigd. Vanaf het plaque stadium is PUVA therapie alleen echter niet meer voldoende, maar kan in combinatie met immunotherapie worden gebruikt.
Wat is het verloop van mycosis fungoides?
De ziekte vordert meestal heel langzaam gedurende vele jaren tot tientallen jaren. Als de diagnose mycosis fungoides wordt gesteld voordat de inwendige organen en lymfeklieren zijn aangetast, is de prognose zeer goed en kunnen de patiënten genezen. In latere stadia is de ziekte echter niet meer te genezen, maar kan in ieder geval tijdelijk worden gestopt door een passende therapie.
Wat is de nabehandeling van mycosis fungoides?
De nazorg van mycosis fungoides hangt af van het stadium waarin de tumor werd ontdekt en ook van de manier waarop hij werd behandeld. Als de tumor zich nog in een vroeg stadium bevond, wordt nazorg aanbevolen met tussenpozen van 6 tot 12 maanden. Als de tumor zich al in de stadia III en IV bevond, zijn bezoeken aan de arts om de 4-6 weken nodig om het succes van de therapie te kunnen beoordelen.
